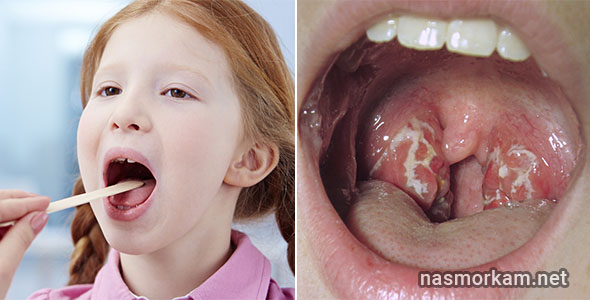
У взрослых и детей при некоторых заболеваниях горла на слизистой обнаруживаются белые пятна или бело-желтый налет.
Единственное, стоит помнить, что любое белое пятно на слизистой рта или глотки, возникшее у человека старше 30 лет, особенно мужского пола, курящего или имеющего болезнь желудка, следует показывать врачу.
Возможно, данное пятно окажется участком лейкоплакии – местом ороговения слизистой, по некоторым медицинским источникам считающееся предраковым состоянием. И хоть данная патология редко перерождается в злокачественное новообразование, больным с лейкоплакией следует не реже раза в год показываться врачу для профилактического осмотра и коррекции схемы лечения.
Инфекционные болезни
Нередко белые пятна или белый налет в горле находят родители у своего ребенка. Основные причины появления таких симптомов – различные инфекционные болезни полости рта и горла, к которым дети, особенно младшего дошкольного возраста, предрасположены больше других.

Самой частой причиной появления пятен белого цвета с неровными краями на языке, деснах, внутренней поверхности щек, мягком и твердом небе, в зеве, а в редких случаях и на задней стенке глотки, является афтозный стоматит.
Подобные пятна правильно называются афтами и бывают чаще немногочисленными, а в большинстве случаев – вообще единичными.
Афту может окружать красное кольцо, она болезненна сама по себе и довольно часто служит причиной капризности ребенка, его отказа от еды.
Афтозный стоматит у детей довольно часто сопровождается повышением температуры тела и ухудшением общего самочувствия. До сих пор достоверные причины возникновения этой болезни не установлены, считается только, что провоцируют ее развитие преимущественно вирусы.
Лечение больного ребенка состоит только в симптоматической помощи:

- Родители по необходимости дают обезболивающие и жаропонижающие средства (Панадол).
- Промывают рот после еды водой с резиновой груши, со шприца без иглы. Или же дают ребенку самому прополоскать рот и горлышко, если он это уж умеет.
- Местные антисептики применяют только по рекомендации врача.
- Соблюдают щадящий режим в питании. Еду готовят максимально протертую, подают блюдо остуженным или немного теплым.
- Дают ребенку больше пить.
Белыми или несколько желтоватыми пятнами могут быть покрыты гланды. Подобный вид имеют пробки в лакунах, а также нагноившиеся фолликулы в миндалинах при лакунарной и фолликулярной ангине, а также при хроническом тонзиллите. Данная проблема может обнаруживаться в горле, как у ребенка, так и у взрослого.
Кроме появления пятен в горле, больных нередко беспокоит бело-желтый налет, который может быть как на задней стенке глотки, так и на миндалинах.
И поскольку причины данного явления лежат в инфицировании организма человека вирусами, бактериями или грибками, то чаще всего такой симптом возникает одновременно с типичными признаками инфекционного заболевания, а именно с подъемом температуры тела, ощущением слабости, вялости, сонливости, озноба, головной и мышечной боли.
Отзыв нашей читательницы - Ольги Солотвиной
Недавно я прочитала статью, в которой рассказывается о натуральном перепарате Immunity в состав которого входят 25 целебных трав и 6 витаминов, для лечения и профилактики простудных заболеваний, ангин, фарингитов и многих других заболеваний в домашних условиях.
Я не привыкла доверять всякой информации, но решила проверить и заказала одну упаковку. Простуда, осложненная ангиной прошла буквально за пару дней. Сейчас пьем в целях профилактики, готовимся к осени. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.

При вирусных инфекциях (гриппе, ОРВИ) горло больного становится красное, отечное, на его задней поверхности появляется налет, который обычно бывает прозрачным, но в некоторых случаях может иметь мутно-белый или желтый цвет.
На вирусную природу болезни дополнительно указывают такие симптомы, как ринорея (насморк), слезотечение, чиханье, кашель, острое начало болезни. Особенное лечение обычно в таком случае не требуется, организму больного оказывается лишь симптоматическая помощь, облегчающая процесс выздоровления.
Белым налетом могут быть покрыты увеличенные покрасневшие и болезненные гланды при грибковом тонзиллите (кандидозе). Развитие кандидоза следует заподозрить, если элементы налета выходят за пределы самих миндалин, распространяются на другие области зева, полость рта или глотку.
«Выдать» грибок могут его характерные симптомы – зуд, жжение глотки, творожистый вид налета.
Заболевание более характерно для детей раннего возраста, а также пожилых людей. Взрослые болеют грибковым тонзиллитом редко. В основном причины поражения кандидозом взрослых кроются в наличии серьезных хронических патологий в организме (таких как сахарный диабет), тяжелых инфекций (ВИЧ), длительном приеме некоторых препаратов (например, антибиотиков).
Желтый налет на небных миндалинах в сочетании с высокой температурой, сильной интоксикацией и увеличением шейных лимфатических узлов является типичным симптомом фибринозной ангины. Налет при этой форме заболевания по цвету может также быть белым, иметь вид пленки, и покрывать всю поверхность миндалины, иногда выходя за ее края.

Причины возникновения фибринозной ангины и способы ее лечения ничем не отличаются от таковых при прочих видах банальных гнойных ангин.
Существует еще одно заболевание, для которого появление налета в виде плотных пленок на поверхности миндалин, глотки, гортани, является одним из ведущих клинических признаков.
Речь идет о дифтерии – опасной для жизни больного инфекции. Налеты при этом заболевании имеют желтый или серо-белый цвет.
Дифтерийные пленки опасны тем, что они обладают способностью перекрывать дыхательные пути человека, вызывая удушье со смертельным исходом.
К счастью, благодаря вакцинации в наше время болеть дифтерией стали крайне редко. Однако отдельные вспышки инфекции случаются до сих пор, в связи с чем, практически у всех больных ангиной берут мазок из зева для исключения дифтерии.
Вы все еще думаете что избавиться от постоянных простуд, ГРИППА и ЗАБОЛЕВАНИЙ ГОРЛА невозможно!?
Судя по тому, что вы читаете эту статью - вы не по наслышке знаете что такое:
- сильная боль в горле даже при глотании слюны...
- постоянное ощущения комка в горле...
- озноб и слабость в теле...
- «ломка» костей при малейшем движении...
- полная утрата аппетита и сил...
- постоянная заложенность в носе, и отхаркивания соплей...
А теперь ответьте на вопрос: вас это устраивает? Разве ВСЕ ЭТИ СИМПТОМЫ можно терпеть? А сколько времени вы уже "слили" на неэффективное лечение? Ведь рано или поздно СИТУАЦИЯ УСУГУБИТЬСЯ. И дело может закончиться плачевно...
Правильно - пора начинать кончать с этой проблемой! Согласны? Именно поэтому мы решили опубликовать эксклюзивную методику Елены Малышевой , в которой она раскрыла секрет укрепления иммунитета у детей и взрослых, а также рассказала о методах профилактики ПРОСТУДНЫХ ЗАБОЛЕВАНИЙ.
Осмотр полости ротоглотки - одно из первичных диагностических мероприятий, которые выполняются при появлении жалоб на боль в горле. Это позволяет сразу же отбросить часть наиболее неподходящих предположений об этиологии боли (например, наличие инородного тела, повредившего слизистую оболочку), дополнить анамнез (сведения о развитии и признаках заболевания, полученные со слов пациента) объективными данными. Наличие и описание характеристик налёта, покрывающего язык, могут помочь в установлении диагноза. О чём свидетельствует красное горло у ребенка и белый налет на языке?Почему налёт в сочетании с болью в горле появляется у взрослого человека? В этом следует разобраться сразу после возникновения симптомов.
Причины
Налётом называют наслоение различных оттенков (от белесоватого до коричнево-чёрного) на поверхности слизистой оболочки, которое при поскабливании снимается полностью либо частично. При заболеваниях налёт образуется, как правило, в результате воспалительного процесса и представляет собой скопление микроорганизмов, эпителиальных клеток и слизи. На его окраску влияет тип патологии (в частности, присутствие бактерий, способных образовывать пигмент), употребление определённых продуктов питания, лекарственных веществ, курение.
Хотя язык здорового человека в норме имеет бледно-розовый цвет, небольшое количество налёта неплотной структуры иногда присутствует даже вне патологических изменений. Его можно заметить утром, после сна – до чистки зубов и приёма пищи. Осмотр полости рта в это время может натолкнуть на мысль о заболевании, поэтому необходимо обращать внимание на наличие иных симптомов и самочувствие в целом.
Если у человека болит горло, можно думать о множестве заболеваний, и зачастую это – инфекционно-воспалительные патологии глотки и миндалин. Изменения в полости ротоглотки могут включать наличие налёта при таких болезнях как:
- Фарингит.
- Первичный и вторичный тонзиллит (ангина).
- Скарлатина, дифтерия.
- Оральный кандидоз.
Под фарингитом понимают поражение слизистой оболочки глотки, под тонзиллитом – поражение миндалин. Первичный тонзиллит (банальная ангина) является самостоятельным заболеванием. Вторичная ангина сопровождает первичный патологический процесс – например, туляремию, брюшной тиф.
Скарлатина – это острое инфекционное заболевание, которые вызывает бета-гемолитический стрептококк группы А; она считается инфекцией детского возраста. Проявления острого тонзиллита являются ведущими признаками в клинической картине наряду с интоксикационным синдромом и кожной сыпью. Заболевание передаётся воздушно-капельным путём, восприимчивость к нему очень высока. Кроме того, вероятно заражение даже при непрямом контакте – то есть при общении с человеком, который посещал больного скарлатиной.
Дифтерия является бактериальной инфекцией, встречается в различных формах. Налёт на языке характерен главным образом для распространённого (субтоксического) варианта течения. Наблюдается как у непривитых, так и у привитых людей, у второй группы пациентов картина чаще стёртая, без тяжёлых осложнений.
Налёт на языке всегда присутствует при лихорадке. Поскольку во время повышения температуры тела снижается активность секреции (выделения) слюны, возникает картина «обложенного языка».
Боль в горле при этом объясняется как воспалительным поражением, так и чрезмерной сухостью слизистой оболочки – для полноценного увлажнения необходимо достаточно пить, часто совершать глотательные движения.
Нельзя путать налёт на языке с проявлениями лейкоплакии – хронического заболевания, в основе патогенеза которого лежит патологическое ороговение эпителия. У больных лейкоплакией на спинке языка или другом участке слизистой оболочки образуется бляшка,имеющая различные размеры. Обнаружив её при осмотре рта после появления боли в горле, пациент может ошибочно связать между собой оба признака.
Фарингит и тонзиллит
Каким должен быть налёт на языке при боли в горле? Объективная картина зависит от вида заболевания. При ОРВИ, вирусном фарингите и тонзиллите основные признаки можно включить в перечень:
- При осмотре выявляется красное горло и белый налёт.
Пациентов беспокоит боль различной интенсивности, а налёт обнаруживается на фоне сухости слизистой оболочки языка. Основной источник дискомфорта – болевой синдром; наличие наслоения на языке обычно не провоцирует неприятных ощущений.
- Незначительное количество наслоений.
Налёт располагается тонким слоем в участке спинки языка, иногда – исключительно по краям в виде своеобразной «каёмки», реже – покрывает всю поверхность слизистой оболочки.
- Удаление при обработке слизистой оболочки.
Наслоения частично или полностью исчезают при полоскании горла, употреблении воды, чая либо другой жидкости.
Налёт на языке не всегда совпадает по цвету и другим характеристикам с наслоениями на миндалинах.
Язык может быть сухим, покрытым беловатым налётом полностью или по краям, а на нёбных миндалинах при этом обнаруживаются желтовато-белые точки, свидетельствующие о вероятности фолликулярной или лакунарной ангины. Также следует помнить, что налёт при банальной ангине чаще всего не выходит за пределы миндалин, что является важным дифференциальным признаком при сомнениях касательно наличия у пациента дифтерии.
При первичной бактериальной ангине налёт может приобретать белый или желтоватый оттенок, сочетается с неприятным запахом изо рта. Ангина у больных туляремией сопровождается наличием бело-серого необильного наслоения, причём это необязательный признак. При брюшном тифе ангина не всегда встречается в клинической картине, но даже при её отсутствии классическим симптомом считается язык, покрытый жёлто-коричневым налётом с отпечатками зубов.
Скарлатина и дифтерия
И скарлатина, и дифтерия привычно рассматриваются как «детские» заболевания. У взрослых людей они регистрируются очень редко. Скарлатина проявляется сильной болью в горле, повышением температуры тела и значительным ухудшением общего состояния. Что касается изменений языка, можно отметить несколько типичных для этого заболевания характеристик:
- появление налёта в начальном периоде (с 1 по 3–5 день болезни);
- последовательное очищение языка начиная с кончика (со 2 дня заболевания);
- появление малиновой окраски и выступающих сосочков языка после исчезновения налёта.
 Для скарлатины характерен беловатый налёт, который без труда снимается, не оставляя дефектов слизистой оболочки. По краям языка могут быть заметны отпечатки зубов. Малиновую окраску его поверхность приобретает вследствие десквамации (отшелушивания) эпителия. При стёртой форме присутствует только незначительный налёт, «малиновый язык» обнаруживается редко. В случае атипичного течения вероятно уплотнение наслоений, приобретение ими грязно-серого оттенка.
Для скарлатины характерен беловатый налёт, который без труда снимается, не оставляя дефектов слизистой оболочки. По краям языка могут быть заметны отпечатки зубов. Малиновую окраску его поверхность приобретает вследствие десквамации (отшелушивания) эпителия. При стёртой форме присутствует только незначительный налёт, «малиновый язык» обнаруживается редко. В случае атипичного течения вероятно уплотнение наслоений, приобретение ими грязно-серого оттенка.
Распространённая субтоксическая форма дифтерии характерна для непривитых пациентов, ей свойственна фебрильная лихорадка (38–39 °C), выраженная слабость и интоксикация. Возможно не только двухстороннее, но и одностороннее поражение. Боль в горле умеренная или интенсивная, особенно беспокоит пациента при глотании.
Налёт локализуется за пределами поражённых миндалин не только на языке, но и на стенках глотки. При этом во время осмотра заметен выраженный отёк миндалин и других структур ротоглотки, вовлечённых в патологический процесс, отёчность шеи. Налёт при дифтерии:
- Плотный.
- Блестящий.
- Плёнчатый.
Он имеет белый, жёлтый, серовато-белый или желтовато-серый оттенок, располагается на фоне покраснения слизистой оболочки. Даже после удаления плёнчатые наслоения повторно формируются в той же области. Они имеют настолько плотную структуру, что не растираются на предметном стекле или другой твёрдой гладкой поверхности. Кроме того, плёнки толстые и тонут при погружении в ёмкость с водой, поскольку плотность фибрина превышает плотность воды.
Удалить плёнки в случае дифтерии трудно; слизистая оболочка при этом кровоточит. Повреждение слизистой оболочки при попытке снятия плотно прилегающей плёнки является одним из классических . Растирание плёнки и опускание в воду некоторое время использовалось для быстрой диагностики заболевания. Иногда к этим действиям прибегают и сейчас, но процедуру диагностического удаления должен выполнять врач, иначе высока вероятность травмы. Кроме того, обязательно подтверждение диагноза культуральным исследованием (посев отделяемого из ротоглотки на питательные среды), серологическими методами (иммуноферментный анализ).
Оральный кандидоз
Поскольку грибы Candida присутствуют на слизистой оболочке постоянно, но становятся причиной заболевания только в определённых условиях (иммунодефициты, приём антибактериальных препаратов, раннее прекращение грудного вскармливания, нарушение гигиены и др.), оральный кандидоз является аутоинфекцией. Налёт при этом заболевании может быть:
- точечным, островчатым или сплошным;
- пенистым, творожистым, плёнчатым;
- белым, желтоватым.
Боль в горле при кандидозе обычно не бывает интенсивной. Исключением является тяжёлая форма течения, при которой налёт покрывает всю поверхность слизистой оболочки ротоглотки, плотно спаян с ней и трудно снимается. Наслоения имеют форму плёнок, поверхность которых грязно-серая, а нижние слои, остающиеся после частичного удаления, белые.
При лёгкой и среднетяжёлой форме боль умеренная, сопровождается сухостью во рту и глотке. В первом случае налёт локализуется только на языке и/или щеках, его легко удалить, после чего обнажается покрасневшая неповреждённая слизистая оболочка. Во втором случае грибы поражают не только поверхностные, но и глубокие слои эпителия. Наслоения располагаются на языке, щеках, твёрдом нёбе, губах, убрать их сложно, при попытке это сделать слизистая оболочка повреждается, иногда кровоточит.
Ведущий симптом классического течения орального кандидоза – творожистый белый или жёлтый налёт в полости рта (в том числе на языке).
Для более точного описания существует сравнение наслоений со свернувшимся молоком. Чаще встречаются лёгкие формы заболевания, которые характеризуются ограниченным, иногда точечным поражением.
Лечение
Чтобы помочь пациенту, используются следующие варианты лечения:
- Этиотропное.
Это различные виды антибактериальных препаратов (Амоксициллин, Цефуроксим) при бактериальном фарингите и тонзиллите, антитоксическая противодифтерийная сыворотка при дифтерии, антимикотические средства (Дифлазол, Дифлюкан) при кандидозе. Также применяются местные антисептики, антибиотики и антимикотики в таблетках, спреях, растворах (Анзибел, Биопарокс, Экалин).
- Патогенетическое и симптоматическое.
К этой группе относятся противовоспалительные средства – как правило, местного применения (Тантум Верде, Исла-моос), жаропонижающие (Ибупрофен, Парацетамол), болеутоляющие (Стрепсилс Интенсив) препараты. Также показано полоскание горла (отвар ромашки, настойка календулы, шалфея, Хлоргексидин).
- Коррекция режима, питания.
Необходим постельный режим при лихорадке, приём в пищу только тёплых, комфортной температуры блюд и напитков, увлажнение воздуха в помещении, где находится больной, отказ от курения, алкоголя.
При тяжёлой форме течения любого заболевания с поражением ротоглотки и миндалин необходима госпитализация, проведение дезинтоксикационной терапии (раствор хлорида натрия, глюкозы, Декстроза, Реополиглюкин). В лечение орального кандидоза включают пробиотики (Биофлор, Бифинорм), при этом ограничивают количество углеводов в питании.
Лечение дифтерии проводится только в условиях инфекционного стационара.
Целенаправленно счищать или смывать налёт не требуется:  он исчезает при правильном лечении. Нельзя самостоятельно удалять плёнки при дифтерии или оральном кандидозе. Это создаёт условия для вторичного инфицирования, и горло будет болеть ещё сильнее.
он исчезает при правильном лечении. Нельзя самостоятельно удалять плёнки при дифтерии или оральном кандидозе. Это создаёт условия для вторичного инфицирования, и горло будет болеть ещё сильнее.
Наличие налёта на языке у пациента, которого беспокоит боль в горле, не может рассматриваться как достаточный для установления диагноза признак. Нужно оценивать все симптомы, которые выявлены при опросе и осмотре, а также в ходе проведения лабораторных и инструментальных исследований. Стоит понимать, что в некоторых случаях можно столкнуться не с классической, а с атипичной формой течения заболевания, при которой основные проявления будут выглядеть иначе ожидаемых. Назначать лечение должен только врач, особенно если пациент – ребёнок.
Среди всех заболеваний не так много патологий, при которых появление белого налета не сопровождается гипертермией. Высота лихорадки зависит не только от свойств патогенных микроорганизмов, но и особенностей иммунной системы человека. Налет на миндалинах без температуры может наблюдаться при выраженном иммунодефиците, обусловленном тяжелым заболеванием.
К патологиям, при которых гипертермия регистрируется на субфебрильных цифрах или вовсе не наблюдается, следует отнести:
- фарингомикоз;
- стоматит;
- ангину Симановского-Венсана;
- хронический тонзиллит.
Возникновение воспалительного очага в зоне гланд и глотки, обусловленное активацией грибковых возбудителей, называется фарингомикоз. На сегодняшнее время треть всех случаев инфекционных болезней глотки представлена грибковым поражением. Зачастую оно сочетается с хейлитом, гингивитом или стоматитом.
В большинстве случаев инициатором развития болезни являются грибки кандида, которые относятся к условно-патогенной группе. Они способны поражать не только слизистую ротовой полости, но и кожи, половых органов. Довольно редко при диагностике выявляются плесневые грибки. К предрасполагающим факторам относится:
- снижение иммунной системы;
- частые ОРВИ;
- тяжелые соматические болезни;
- туберкулез;
- онкоболезни;
- длительный курс антибиотикотерапии, прием гормональных средств, а также цитостатиков;
- наличие съемных зубных протезов.
Классификация фарингомикоза включает виды патологии, отличающиеся по клиническим признакам:
- псевдомембранозный – имеет белый налет на гландах и глоточной поверхности;
- эритематозный отличается появлением участков покраснения на слизистой с гладкой поверхностью;
- для гиперпластической - характерно формирование белых бляшек, сложно удаляемых со слизистой;
- при эрозивно-язвенном поражении наблюдаются изъязвления на слизистой поверхностного характера.
Симптоматически фарингомикоз проявляется:
- першением, дискомфортом, жжением, сухостью в ротоглотке;
- болевым синдромом в зеве, который усиливается при приеме соленой или перченой пищи;
- головной болью;
- недомоганием;
- лимфаденитом;
- субфебрилитетом (не всегда).
В диагностике отоларинголог выясняет анамнез, анализирует жалобы и проводит обследование. При фарингоскопии отмечается отечность слизистой, белесоватые пленки, распространяющиеся на гланды, язык, дужки и заднюю глоточную стенку. На фоне атрофических участков отмечаются гипертофированные валики.
Решающую роль в диагностике играет бактериологическое исследование и микроскопия. Благодаря этим методам определяется вид патогенных микроорганизмов и их устойчивость к медикаментам.
При активации грибов кандида наблюдается творожистая консистенция налетов, которые легко снимаются. При поражении плесневыми грибами пленки имеют желтый оттенок и трудно удаляются.
Фарингомикоз зачастую протекает в хронической форме с частыми обострениями. Вне обострения беспокоят только местные симптомы в ротоглотке.
При прогрессии болезни повышается риск развития паратонзиллярного, заглоточного гнойника и сепсиса.
В лечении используются препараты местного и системного действия. Прием антимикотических препаратов длиться до 14 дней, после чего повторяется исследование мазков из зева. При осложненном течении болезни показана госпитализация.
Местное лечение предусматривает обработку глоточной стенки и промывание гланд. Обязательным пунктом является иммунокоррекция, а также лечение сопутствующих болезней.
Повреждение поверхностного слоя слизистой рта эрозивными дефектами приводит к появлению определенных клинических признаков. Причины стоматита до сих пор не установлены, выделяют лишь предрасположенные факторы:
- снижение иммунной защиты;
- использование средств для ухода за ротовой полостью с лаурилсульфатом натрия;
- травмы (прикусывание слизистой);
- авитаминоз;
- нервное перенапряжение;
- гормональные изменения (менструальный цикл, беременность);
- аллергогенные продукты (цитрусовые, шоколад);
- генетическая предрасположенность.
Учитывая форму болезни, различают:

Афтозные дефекты и белый налет на миндалинах без температуры следует дифференцировать с другими формами стоматита (герпетическая, язвенно-некротическая). Лечебная тактика основывается на местной и системной терапии.
Местно назначаются обработки ротовой полости фурацилином или хлоргексидином. При наличии болевого синдрома афтозные дефекты обрабатываются глицериновой массой с анестетиком (новокаин). При аллергическом происхождении афт назначаются лечебные средства с гормональными, сосудистыми компонентами, анестетиками и антикоагулянтами.
При обострении используются ферменты, витамины, прополис и сок каланхоэ для ускорения заживления. Для системного действия показан прием антигистаминных препаратов (Супрастин, Зодак). В некоторых случаях рассматривается вопрос вакцинации, назначении противовирусных и иммуностимуляирующих медикаментов.
В лечебный комплекс также включаются физиотерапевтические процедуры, например, фоно-, электрофорез или лазер. На фоне лечения требуется соблюдение гипоаллергенной диеты.
 Отсутствие температуры у взрослого на фоне поражения миндалин может указывать на развитии ангины Симановского-Венсана. Гипертермия при данной форме тонзиллита наблюдается редко, поэтому не всегда удается правильно трактовать появление местных симптомов в ротоглотке.
Отсутствие температуры у взрослого на фоне поражения миндалин может указывать на развитии ангины Симановского-Венсана. Гипертермия при данной форме тонзиллита наблюдается редко, поэтому не всегда удается правильно трактовать появление местных симптомов в ротоглотке.
Среди причин, провоцирующих развитие болезни, следует выделить условно-патогенные микробы в ротовой полости, которые при определенных условиях становятся болезнетворными. К таким микроорганизмам относится спирохета, а также веретенообразная палочка. Из предрасполагающих факторов стоит отметить:
- снижение иммунной защиты вследствие частых ОРВИ, обострения тяжелой сопутствующей патологии, туберкулеза или онкоболезней;
- заболевания крови;
- гиповитаминоз;
- неправильную гигиену рта.
Клинически тонзиллит проявляется обильным слюноотделением, гнилостным запахом, увеличением близко расположенных лимфоузлов и болью в ротоглотке.
При диагностике проводится фарингоскопия, благодаря которой удается визуализировать пораженные гланды, отечность тканей, разрыхление и бело-желтые налеты. Пленка удаляется легко, оставляя язвенные дефекты с неровными границами.
Вид патогенных микроорганизмов удается установить с помощью культурального анализа. Материал для исследования берется с поверхности миндалин, после чего производится его посев. Также выполняется ПЦР для более быстрого определения вида болезнетворных микробов.
Для снижения риска повторного развития ангины рекомендуется соблюдать гигиену рта, укреплять иммунную защиту и своевременно санировать хронические инфекционные очаги.
Хронический тонзиллит
В большинстве случаев налет в горле без температуры регистрируется при хроническом течении тонзиллита. К причинам, которые провоцируют хронизацию инфекционно-воспалительного процесса в гландах, относится:
- снижение иммунной защиты;
- состояние после перенесенных инфекций (скарлатина, дифтерия, корь);
- сильное переохлаждение;
- большие дозы антибактериальных препаратов длительным курсом;
- тяжелые сопутствующие болезни;
- нарушение носового дыхания (поллиноз, искривление перегородки, аденоидит);
- хронические инфекционные болезни носоглотки;
- кариес.
В большинстве случаев при диагностике выявляется стафилококк или стрептококк. Учитывая выраженность клинических признаков, различают несколько форм:

Осложнения представлены ревматизмом, кардиальными пороками, миокардитом, эндокардитом, сепсисом и поражением желез. Также местно возможно формирование паратонзиллярного гнойника.
Симптомы хронического тонзиллита представлены:
- комком в горле;
- першением;
- сухостью;
- неприятным запахом.
В периоды обострения возможно повышение температуры, появление общих клинических признаков, например, недомогания, головной боли и сонливости. Боль в горле значительно усиливается, что обусловлено активацией инфекционных возбудителей.
В диагностике используется фарингоскопия и лабораторные исследования. При осмотре ротоглотки выявляется покраснение, утолщение слизистой дужек, которые могут срастаться с гландами. На поверхности визуализируется налет, обусловленный распространением гнойного отделяемого из лакун.
Лечение заключается в назначении антибактериальных препаратов местного (Биопарокс) или общего характера (Амоксициллин), полосканий и ингаляций растворами с антисептическим, анальгетическим и противовоспалительным действием.
Отсутствие повышенной температуры не означает отсутствия болезни.
Часто люди начинают обращать внимание на сегменты белого налета в горле после замечания близкого человека о «белом языке» и при осмотре выявляют у себя пятна на миндалинах и стенках гортани. Нормальное горло (включая гланды и миндалины) должно иметь бледно-розовый цвет без вкраплений белого или творожистого налета на слизистых оболочках. При обнаружении отклонений и ощущении неприятных симптомов нужно заняться выяснением причины для последующего устранения недуга.
Что такое белый налет в горле
Человеческий организм находится под постоянной атакой вирусов и патогенных микроорганизмов . Внешние проявления такого противостояния могут выражаться в виде белого налета в области гортани. Это значит, что иммунитет не справляется, и нужно обратить внимание на реакцию организма. Некоторые причины представляют высокую опасность. От налета необходимо избавляться, заниматься повышением иммунитета.
Причины белого налета
Самой простой причиной появления налета является недостаточная гигиена полости рта. Иммунитет расправляется с бактериями своими силами, оставляя человеку «любоваться» скоплением мертвых бактерий и антител в виде соответствующего налета. Нужно усилить меры гигиены. Существует много иных причин, самыми распространенными являются:
- Молочница или кандидоз (микоз глотки): поражение людей с ослабленным иммунитетом или подвергшихся заражению микробом Кандида. Язык и миндалины покрываются белым слоем.
- Ангина: на задней поверхности горла появляется светлый налет, иногда склонный к желтизне, возникает боль при глотании. Возбудитель очень силен, поэтому требуется лечение антибиотиками.
- Скарлатина: к налету добавляется температура и головная боль. В горле присутствуют болевые ощущения, постепенно появляется зуд, тошнота.
- Стоматит: колонии грибковых микроорганизмов локализуются на отдельных сегментах глотки и горла, пробка приобретает белый цвет.
- Лейкоплакия – заболевание курильщиков, при котором от табачного дыма погибают клетки эпителия. Пораженные участки белеют, возникает опасность онкологического заболевания.
- Если у больного дифтерия, налет сопровождается отеком миндалин, головной болью.
Белый налет на миндалинах без температуры
Первая причина, которая приходит в голову при появлении белесого налета на миндалинах – это ангина. Действительно, это может быть признаком атипичной формы ангины Симановского-Венсана, возбудителем которой служат веретенообразная палочка и спирохета. Наряду с ангиной человек может столкнуться с заболеваниями, при которых температура не выражена:
- Хронический тонзиллит: белые сегменты на эпителии горла представляют собой гной, образующийся из остатков еды, мертвого эпителия и бактерий. Опасен тонзиллит осложнениями в виде болезни почек и сердца.
- Грибковые заболевания: на миндалинах вследствие снижения иммунитета начинают размножаться дрожжеподобные культуры.
- Кисты на миндалинах: хорошо заметные белые выпуклости.
- Травмы миндалин: пораненная поверхность при регенерации покрывается временной белой или серой пленкой.
- Стоматологические патологии: появляются язвочки по всей полости рта, на гландах. Постепенно язвы эпителизируются, образуются гнойники.
Белые точки на миндалинах, горло не болит
Причиной обнаруженных на гландах неболезненных белых вкраплений, похожих на гной, может быть простое употребление кисломолочных продуктов . Проходят такие точки после полоскания кипяченой водой. Отсутствие болезненности может свидетельствовать о грибковой этиологии болезни или о начальной стадии инфекционного заболевания, симптомы которого будут нарастать постепенно.
Красное горло с белым налетом
Покраснение свидетельствует о воспалительном процессе в горле. Это характерно для поражения организма вирусной или бактериальной инфекцией. Красное горло с налетом может быть обусловлено следующими заболеваниями, окончательное решение по которым нужно принимать с учетом всего комплекса симптомов:
- дифтерия;
- тонзиллит;
- фарингит;
- стоматит.
Сопровождается температурой
Если у пациента присутствует белый налет на задней стенке горла и сопровождается повышенной температурой тела, это может говорить о следующих заболеваниях:
- скарлатина – характеризуется тошнотой, сонливостью;
- дифтерия – сопровождается отеканием миндалин и глаз, слабостью организма, насморком, увеличением лимфоузлов.
Белый налет в горле у ребенка
Если у взрослого симптом, выраженный в виде белесого налета, может не являться поводом для немедленного реагирования, то подобное проявление у ребенка нуждается в обязательной диагностике. Медицинская практика показывает, что причины в основном такие:
- Хронический тонзиллит (ангина): налетом покрыты гланды и миндалины.
- Нарушения в работе внутренних органов: язык покрывается белесым цветом.
- Стоматит или молочница: налету подвержена вся полость рта.
- Дифтерия: внешние симптомы схожи с теми, которые есть при ангине (побеление гланд и появление мягкой массы на миндалинах).

Диагностика
Если пациент обнаружил белые пятна на гландах, следует обратиться к врачу для диагностики заболевания. Только визуального осмотра недостаточно, потребуется изучение типа микробов или грибков, вызвавших болезнь, природы возникновения пленки. Специалист возьмет мазок с гланд и слизистой оболочки, проведет исследование путем посева культуры на питательные среды или при помощи микроскопа. При сопоставлении с прочими симптомами (жар, образование гнойников) будет поставлен диагноз и назначено лечение.
Как лечить белый налет на гландах
Если проявились белые пятна на горле, ни в коем случае нельзя убирать их самостоятельно. При воспалении миндалины становятся более уязвимыми, поэтому грубое механическое воздействие при помощи ваты или бинта только усугубляет течение инфекции, распространяет бактерии по мягкому небу. Для удаления налета в зависимости от типа болезни применяются:
- антибиотики – при гнойной ангине;
- антисептики – при тонзиллите, других неопасных заболеваниях ЛОР-органов;
- противогрибковые средства – при кандидозе;
- полоскания или спреи – для всех случаев;
- противовоспалительные средства – при боли в горле;
- в запущенных случаях требуется удаление миндалин.
Прием антибиотиков
При гнойной ангине на задней стенке горла появляется белый налет, с которым помогут справиться антибиотики. В комплексное лечение входят следующие препараты:
- Амоксиклав – из группы пенициллинов, содержит амоксициллин и клавулановую кислоту, курс лечения составляет 10-14 дней. Налет удаляется самостоятельно через 5-7 дней с начала лечения. Препаратом без вреда для здоровья можно пользоваться с возраста три месяца.
- Сумамед – сильный антибиотик широкого спектра действия, выпускается в виде таблеток, суспензии и инъекций, принимается однократно в день. Курс лечения составляет пять суток.
- Флемоксин – борется с налетом, воспалением и инфекцией, подходит детям и беременным. Препарат принимается за час до приема пищи, курс длится 10-14 дней, облегчение наступает уже через 3-4 дня.

Антисептические растворы
Белый налет на горле у ребенка часто нельзя лечить антибиотиками, потому что они разрушают и полезную микрофлору, что опасно для здоровья малыша. Для ускорения процесса очищения миндалин от бляшек используют антисептические полоскания:
- Фурацилин – таблетки активны по отношению ко многим микробам. Растворите пару штук в стакане кипяченой воды, полощите рот, затрагивая миндалины.
- Спиртовая или масляная настойка Хлорофиллипта – устраняет белые комочки. Полоскания следует проводить 3-4 раза в день.
- Мирамистин – антисептик с хлором.
- Перекись водорода – требует разведения водой в пропорции 1:20, не подходит для полоскания у детей из-за возможного ожога слизистой.
- Водный раствор соды. Считается самым безопасным. Для приготовления чайную ложку порошка растворите в стакане воды.
Народные методы
Белые пятна в горле у взрослого или ребенка можно устранить , применяя рецепты народной медицины. В этом помогут ингаляции и прием некоторых продуктов:
- Лечение медом. При отсутствии аллергических реакций на этот продукт положите на кончик языка чайную ложку меда, держите, пока он не станет таять. Повторяйте процедуру каждый час.
- Терапия чесноком. Каждые два часа жуйте зубчик чеснока, чтобы выделяющийся сок уничтожал бактерии, вызвавшие налет.
- Луковые ингаляции. Измельчите лук в пюре, наклонитесь над тазиком и вдыхайте ртом. Глубокие вдохи нужно производить в течение пяти минут, повторять 2-3 раза/сутки.
Полоскание отварами
Белый налет на горле без температуры свидетельствует о наличии тонзиллита, фарингита или ларингита. Справиться с ним помогут полоскания настоями лекарственных трав:
- Отвар ромашки. Столовую ложку цветков аптечной ромашки залейте стаканом кипятка, подержите 20 минут и полощите горло 2-3 раза в день.
- Отвар календулы. Сухое сырье в количестве 1,5 столовых ложек залейте 1,5 стаканами кипятка, держите на водяной бане 15 минут и охладите до комнатной температуры. Проводите полоскания 3-4 раза в день.
- Отвар шалфея. Заварите чайную ложку сырья половиной стакана горячей воды, дайте настояться полчаса. Полощите 2-3 раза/сутки.

Профилактика
Чтобы белесый налет на миндалинах не появлялся, нужно проводить специальные профилактические меры:
- повышать иммунитет закаливанием, принимать витамины;
- своевременно лечить простудные заболевания и обращаться к врачу при ухудшении самочувствия;
- соблюдать правильное питание, отказаться от вредных привычек;
- носить теплую одежду в холода;
- тепло одевать ребенка, но без излишнего укутывания.
Видео
Информация представленная в статье носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению исходя из индивидуальных особенностей конкретного пациента.
Большинство людей хоть раз в жизни сталкивались с таким явлением, как белый налет в в горле.
Нужно помнить, что здоровая слизистая гортани, миндалин, и небного язычка всегда имеет ровный светло-розовый цвет.
Самое распространенное из них – инфекционное поражение горла или полости рта. Избавиться от отложений можно в том случае, если точно установить причину неприятного явления.
Белый налет на горле: причины появления
Чаще всего белые пятна в горле образовываются в миндалинах, на поверхности гланд, на задней стенке горла. Налет может отличаться по своей структуре (например, напоминать творожистую массу) и иметь разные оттенки, от прозрачного до грязно-белого.
Налет состоит из мелких частиц пищи, клеток крови, отмерших клеток эпителия, частиц бактерий и иммунных белков.
 Белый налет в горле фото
Белый налет в горле фото
Его появление – главная реакция иммунной системы на поражение патогенными микроорганизмами. Основные причины явления:
Ангина. Наиболее частая причина появления белых пятен на задней стенке горла. Болезнь сопровождается повышенной температурой, пациенту больно глотать, он чувствует общую слабость.
Обычно устранить налет при помощи дезинфицирующих средств не удается. Для лечения необходимы антибиотики.
Молочница. Обычно проблема возникает у маленьких детей или у больных с ослабленным иммунитетом.
Стоматит. Для этой болезни характерно очаговое поражение. Заболевание переносится тяжелее в детском возрасте.
Дифтерия. Благодаря повсеместной вакцинации, эта болезнь практически побеждена, хотя иногда встречаются отдельные вспышки. В прошлом дифтерия была одной из главных причин детской смертности, вызывая отек горла, сильную боль, затрудненное дыхание, удушье.

Скарлатина. Еще одна из побежденных человечеством болезней, которая обычно поражает детей.
Лейкоплакия. Так называется белое покрытие гортани, который характерно для заядлых курильщиков. Как правило, болезнь носит доброкачественный характер, но при дальнейшем поражении табачным дымом может перерасти в злокачественную форму.
Недостаточная гигиена ротовой полости. Если пациент не любитель чистить зубы и ухаживать за полостью рта, рано или поздно он обнаружит у себя «что-то белое в горле». Чтобы убрать такое явление, достаточно тщательно и регулярно чистить зубы, а также полоскать рот после приема пищи.
Если есть повышенная температура
Красное горло с белым налетом, сопровождающееся ознобом, жаром, затрудненным глотанием пищи может быть грозным сигналом проникновения инфекции внутрь организма.
Гнойный налет – это тот же тонзиллит, но уже в запущенной стадии. Лечение такой формы ангины крайне затруднительно и требует более длительного периода времени.
Если температура не повышена
Обычно повышение температуры пугает больше, чем наличие других симптомов заболевания. А между тем, ее отсутствие не свидетельствует о безобидности заболевания.
Если родители замечают, что у ребенка белый творожистый налет на горле и болит горло, есть основания заподозрить грибковое поражение, стоматит.
Если горло красное
Если белое образование возникает одновременно с отеком и покраснением слизистых, это могут быть такие патологии как фарингит или тонзиллит. О фарингите свидетельствует белая полоса на задней стенке горла, при этом отмечают воспаление.

В самом начале ангина с белым налетом может быть принята за обычное простудное заболевание, но длительность болезни (больше семи дней), высокая температура и признаки общей интоксикации указывают на более серьезную причину плохого самочувствия.
Белый налет у взрослого
Белое образование в горле без температуры – признак начального этапа ангины, наличия грибковой инфекции, стоматита, ожога или обычной травмы.
При стоматите возникают белые пятнышки на небе, языке, внутренней части щек. При запущенной болезни белое образование может распространяться и на область горла.
Белый налет на горле с температурой в большинстве случаев указывает на воспаление миндалин или фарингит. Если отделение серо-белого налета затруднено и сопровождается кровотечением – это верный признак дифтерии.

Появление белого покрытия без боли может быть одним из проявлений молочницы. Дополнительно можно распознать ее по неприятному запаху изо рта. Процесс не представляет опасности, но вызывает психологический дискомфорт.
У курильщиков часто возникают белые бляшки в горле.
Белый налет в горле у ребенка
Очень часто белые пятна на слизистых возникают у детей. Организм малыша еще недостаточно крепкий и не способен эффективно бороться с возбудителями заболеваний, а иммунная система еще только формируется.
«У ребенка в горле белый налет и болит, что это?» — типичный вопрос, который педиатры слышат от молодых мам. Если исключить такие детские заболевания как скарлатина и дифтерия, в большинстве случаев белые пятна

Болезнь требует серьезного лечения. Хронический тонзиллит очень опасен для детского и подросткового возраста. Заболевание негативным образом сказывается на суставах, повышает риск ревматической болезни, поражения почек.
Желтый налет на горле
Желтый слой на гландах может быть признаком тех же болезней, что и белое образование. В ряде случаев образование желтого цвета может быть первым проявлением появления гноя. При отсутствии надлежащего лечения желтое образование перерастает в болезненные гнойные нарывы.
Нередко желтый слой на слизистых у ребенка на первом году жизни указывает на кандидоз. Это грибковое заболевание, вызванное грибами Candida. Дети подвержены ему больше, чем взрослые, потому что любят тянуть различные предметы в рот.
Диагностика патологии. К какому врачу обращаться
В большинстве случаев диагностика заболевания не представляет сложности. Наличие белого слоя хорошо видно, если стать лицом к свету и широко открыть рот.
Однако, одного внешнего осмотра недостаточно. Для определения грибка или инфекционного возбудителя берут мазок слизистой на анализ.
Помимо результатов анализа обращают внимание на цвет и консистенцию налета, его расположение, наличие или отсутствие гнойников, жара, степень тяжести отечности и болезненности горла.

Чтобы определить причину и диагностировать болезнь, необходимо Самолечение или игнорирование болезни приводит к непредсказуемым последствиям.
На горле белое образование. Как лечить?
Чем убрать белый слой на миндалинах при различных патологиях? Лечение должно быть направлено на устранение причины, вызвавшей болезнь. При несоблюдении гигиены достаточно возобновить регулярные процедуры по уходу за полостью рта.
Грибковые заболевания лечатся препаратами противогрибкового действия, кремами и мазями для обработки полости рта.
Следует учесть, что не все они подходят ребенку, поэтому для детей применяют обработку ротовой полости растворами натрия карбоната (пищевой соды), полоскания 2 % борной кислотой.
Белые пузырьки в горле указывают на герпетический стоматит. Для лечения применяют отвары трав (ромашки, шалфея), мазь Бонафтон, прополис, масляный раствор Каротолин.

Для лечения дифтерии недостаточно использования антибиотиков. Необходимо введение противодефтирийной сыворотки.
Если на горле белое образование в результате тонзиллита, применяют следующее лечение:
- назначение антибиотиков (Сумамед, Амоксиклав, Цефалаксин) или сульфаниламидных препаратов (Бисептол, Стрептоцид);
- применение жаропонижающих лекарств (Парацетамол, Ибупрофен);
- использование антигистаминных средств (Супрастин, Тавегил);
- полоскание растворами Люголя, фурациллина, соли, соды;
- применение таблеток для рассасывания, чтобы снять боль и воспаление (Фалиминт, Стрепсилс) или аэрозолей для орошения (Ингалипт, Гексорал).
Чтобы устранить белый налет, нужно научиться самим и показать детям, как правильно полоскать горло. Раствор для полоскания должен быть теплым, но не обжигающе горячим.
Голову наклоняют максимально назад, чтобы жидкость могла хорошо промыть гортань. Обрабатывать горло необходимо не менее 10 раз в сутки. Процедура полоскания ротовой полости детям должна производиться в присутствии взрослых и под их контролем.

Эффективным для устранения налета будет использование народных средств. Рассмотрим некоторые из них.
Красное горло с налетом полощут в течение нескольких минут настойками на лечебных травах. Столовую ложку ромашки, календулы или шалфея заливают кипятком, настаивают в течение 20 минут и процеживают. Раствор не должен быть холодным.
Полоскание горла водой после варившейся в ней свеклы, раствором соды и соли в равных пропорциях с добавлением йода, раствором яблочного уксуса, настоянного на дубовой коре.
Регулярное употребление имбирного чая или обычного чая с несколькими дольками лимона.
Регулярное, но умеренное употребление в пищу чеснока, его в измельченном виде добавляют в различные блюда.
Применение меда смешанного с соком лимона (на стакан натурального меда берут половину стакана лимонного сока). Сок лимона можно заменить клюквенным.
Если кроме налета образуется сухой кашель, применяют горячие ингаляции на основе смеси трав (шалфей, эвкалипт, подорожник, цветы календулы, пихтовое масло).
Скорейшему выздоровлению способствует обильное питье: зеленый чай или с малиной, морсы. Народные средства будут достаточно результативными в устранении симптомов заболевания, если будут частью комплексного лечения патологий. Перед их применением показана консультация врача.